Con el regreso de Donald Trump a la Casa Blanca, y el management complete del Congreso por parte de los republicanos en 2025, la expansión de Medicaid promovida por la Ley de Cuidado de Salud a Bajo Precio (ACA) vuelve a estar en peligro.
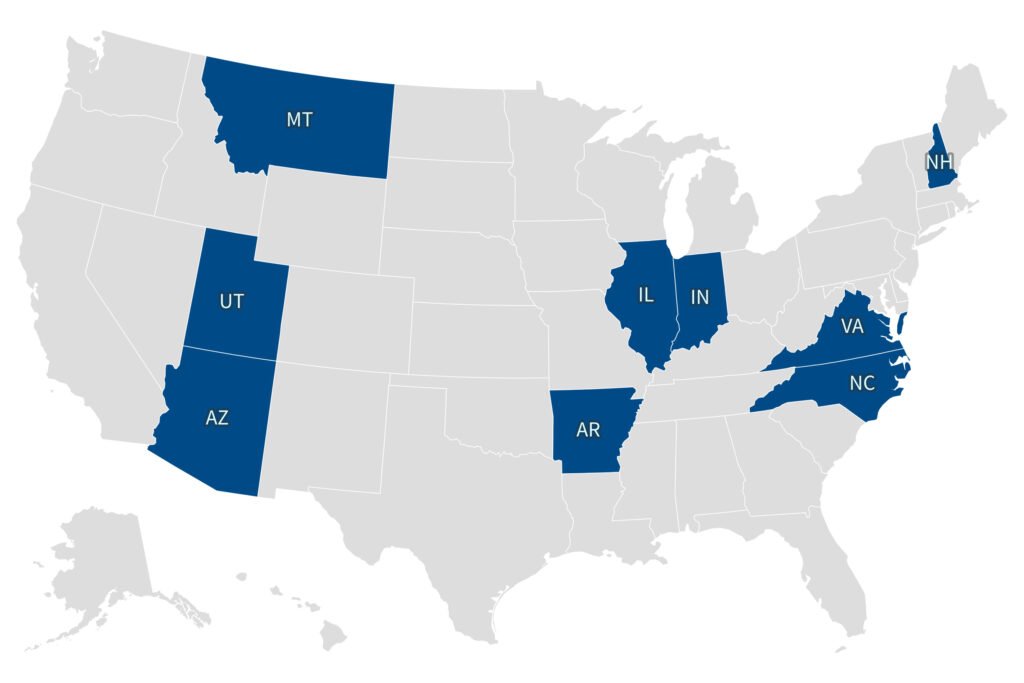
Más de 3 millones de adultos en nueve estados estarían en riesgo inmediato de perder su cobertura de salud si el Partido Republicano cut back la financiación federal adicional para Medicaid que ha permitido a los estados ampliar la elegibilidad, según KFF y el Center for Children and Families de la Universidad de Georgetown. Esto se debe a que esos estados tienen leyes activadas que pondrían fin rápidamente a sus expansiones de Medicaid si disminuyen los fondos federales.
Los estados son Arizona, Arkansas, Illinois, Indiana, Montana, New Hampshire, Carolina del Norte, Utah y Virginia.
Promulgada en 2010, ACA incentivó a los estados a ampliar los programas de Medicaid para cubrir a más estadounidenses de bajos ingresos que no recibían seguro médico a través de sus empleos. Cuarenta estados y el Distrito de Columbia pusieron en marcha la expansión, sumando desde 2014 a un estimado de 21 millones de personas y ayudando a reducir la tasa de personas sin seguro en el país a niveles récord.
A cambio, el gobierno federal cubre el 90% del costo para asegurar a la población ampliada. Esto es significativamente más alto que el porcentaje promedio de financiamiento federal para otros beneficiarios de Medicaid, que es de aproximadamente 57% a nivel nacional.
Los grupos de políticas conservadoras, que generalmente se han opuesto a ACA, afirman que el programa cuesta demasiado y cubre a demasiadas personas. Los demócratas, por su parte, sostienen que la expansión de Medicaid ha salvado vidas y beneficiado a las comunidades al ampliar la cobertura para personas que no podían pagar un seguro privado.
Si el Congreso cut back la financiación federal, la expansión de Medicaid estaría en riesgo en todos los estados que se han sumado al programa, incluso aquellos sin leyes de activación, ya que las legislaturas estatales tendrían que compensar la diferencia, dijo Renuka Tipirneni, profesora asociada en la Escuela de Salud Pública de la Universidad de Michigan.
Las decisiones de mantener o revertir la expansión “dependerían de la política a nivel estatal”, señaló Tipirneni.
Por ejemplo, Michigan aprobó una ley de activación como parte de su expansión de Medicaid en 2013, cuando el estado estaba bajo el management de un gobernador y una legislatura republicanas. El año pasado, con el gobierno controlado por los demócratas, el estado eliminó esa cláusula.
Seis de los nueve estados con leyes de activación —Arizona, Arkansas, Indiana, Montana, Carolina del Norte y Utah— apoyaron a Trump en las elecciones de 2024.
La mayoría de las leyes de activación de estos nueve estados se aplican si la financiación federal cae por debajo del umbral del 90%. La ley de activación de Arizona eliminaría la expansión si los fondos caen por debajo del 80%.
La ley de Montana revierte la expansión si la financiación federal cae por debajo del 90%, pero permite que continúe si los legisladores identifican fondos adicionales. Según la legislación estatal, los legisladores de Montana deben volver a autorizar la expansión de Medicaid en 2025 o esta finalizará.
En los estados con leyes de activación, entre 3.1 millones y 3.7 millones de personas perderían su cobertura rápidamente, según estimaciones de investigadores de KFF y el centro de Georgetown. La diferencia depende de cómo los estados traten a las personas que sumaron a Medicaid antes de la expansión de ACA; podrían seguir siendo elegibles incluso si la expansión termina.
Otros tres estados —Iowa, Idaho y Nuevo México— tienen leyes que exigen a sus gobiernos mitigar el impacto financiero de perder los fondos federales de expansión de Medicaid, pero no terminarían automáticamente las expansiones. Incluyendo esos tres estados, alrededor de 4.3 millones de inscritos bajo la expansión de Medicaid estarían en riesgo de perder su cobertura, según KFF.
ACA permitió la expansión de Medicaid para adultos con ingresos de hasta el 138% del nivel federal de pobreza, o aproximadamente $20,783 para un individuo en 2024.
Casi una cuarta parte de las 81 millones de personas inscritas en Medicaid a nivel nacional están en el programa gracias a las expansiones.
“Con una reducción en la tasa de financiamiento para la expansión, es possible que todos los estados necesiten evaluar si continúan con la cobertura ampliada, ya que requeriría un aumento significativo en el gasto estatal”, dijo Robin Rudowitz, vicepresidenta y directora del Program on Medicaid and the Uninsured en KFF. “Si los estados eliminan la cobertura, es possible que haya un aumento en el número de personas sin seguro, lo que limitaría el acceso a la atención en estados rojos y azules que han adoptado la expansión”.
Los estados rara vez reducen la elegibilidad para programas sociales como Medicaid una vez que se ha otorgado.
Las leyes de activación facilitan políticamente que los legisladores estatales terminen con la expansión de Medicaid porque no tendrían que tomar ninguna acción nueva para reducir la cobertura, dijo Edwin Park, profesor de investigación en el Middle for Kids and Households de la Universidad de Georgetown.
Para ver el impacto de las leyes de activación, hay que considerar lo que sucedió después que, en 2022, la Corte Suprema, anulara Roe vs. Wade y, con ello, el derecho constitucional al aborto. Los legisladores conservadores en 13 estados habían redactado leyes de activación que implementarían automáticamente prohibiciones si se eliminaba el derecho nacional al aborto. Esas leyes estatales resultaron en restricciones que entraron en vigencia inmediatamente después del fallo judicial o poco después.
Los estados adoptaron leyes de activación como parte de la expansión de Medicaid para convencer a los legisladores escépticos de comprometer fondos estatales para un programa federal que no es widespread entre la mayoría de los republicanos.
No está claro qué harán Trump y los republicanos en el Congreso con Medicaid después que asuma el cargo en enero, pero un indicador podría ser una recomendación reciente del Paragon Well being Institute, una destacada organización de políticas conservadoras liderada por Brian Blase, ex asesor de salud de Trump.
Paragon ha propuesto que, a partir de 2026, el gobierno federal reduzca gradualmente el financiamiento del 90% para la expansión hasta 2034, cuando alcanzaría la paridad con la tasa de financiamiento federal para los beneficiarios tradicionales de Medicaid en cada estado.
Bajo ese plan, los estados aún podrían recibir financiamiento para la expansión de Medicaid bajo ACA, pero restringirían la cobertura a inscritos con ingresos de hasta el nivel federal de pobreza. Actualmente, para recibir financiamiento de expansión, los estados deben ofrecer cobertura a todos con ingresos de hasta el 138% del nivel de pobreza.
Daniel Derksen, director del Middle for Rural Well being de la Universidad de Arizona, dijo que es poco possible que Arizona elimine su cláusula de activación y compense los fondos federales perdidos. “Sería difícil justificarlo en este momento, ya que supondría una gran presión para el presupuesto”, señaló.
Medicaid ha estado en la mira de los republicanos en Washington antes. En 2017, los líderes republicanos en el Congreso propusieron una legislación para recortar la financiación federal de la expansión, lo que habría trasladado miles de millones en costos a los estados. Ese plan, parte de una estrategia para derogar el Obamacare, finalmente fracasó.